In den ersten drei Monaten nach dem aufstehen seine Dexcom kontinuierlichen Glukose-monitor, Ric Peralta, sagte, er reduzierte seine durchschnittlichen Blutzuckerspiegel von 3 Prozentpunkten.
„Es hat mich vom nicht-sehr-gut-gelungen Blutzucker zu etwas, das war unglaublich gut gelungen,“ sagte Peralta, eine 46-jährige Optiker in Whittier, Calif., wer war diagnostiziert mit Typ-1-diabetes im Jahr 2008.
Peralta war so begeistert, dass er zu einem „Dexcom Krieger,“ eine Art grassroots-Sprecher für das Produkt. Es wurde schwer vorstellen, ein Leben ohne seinen neuen monitor, ein Gerät, das ihm ermöglicht, verfolgen die trends in seinen Blutzucker 24 Stunden am Tag auf sein smartphone. Und doch, er verbrachte Wochen in einer Zeit, ohne das Gerät über das vergangene Jahr wegen der Versicherung Einschränkungen. Arzt-Gruppen und Patienten berücksichtigen diese Regeln beschwerlich, aber die Versicherer verteidigen Sie Sie als notwendig.
Diabetes-Aktivisten und Gesetzgeber haben begonnen, die Aufmerksamkeit auf den steigenden Preis von insulin, was zur legislativen drückt, Gerichtsverfahren und Anhörungen im Kongress. Aber insulin ist nicht das einzige, was Menschen mit Typ-1-diabetes zu kämpfen, um zu bekommen. Die Verwaltung der Zustand erfordert, andere wesentliche, oft lebensrettende medizinische Versorgung. Und Patienten, die Häufig Gesicht Hürden beim Zugang zu diesen Lieferungen—Hürden von Versicherungen.
Peralta gelernt über die neueste version des Dexcom kontinuierlichen Glukose-monitor von der Mutter eines seiner Patienten. Er besucht die website des Unternehmens und innerhalb von zwei Wochen wurde das Gerät geliefert, um vor der eigenen Haustür.
„Ich wusste immer noch nicht 100% zu schätzen wissen genau, wie es war, mein Leben zu ändern,“ Peralta sagte. „Es war erstaunlich.“
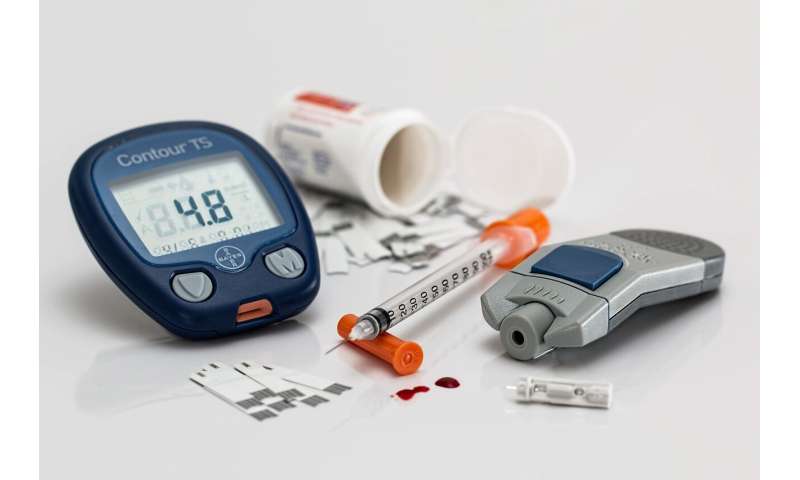
In der Regel Menschen mit Typ-1-diabetes überprüfen Sie Ihren Blutzuckerspiegel durch die Zeichnung einen Tropfen Blut aus einem finger und legen Sie Sie auf einem Einweg-Teststreifen, die das Lesen von einem Blutzuckermessgerät. Ärzte empfehlen die überprüfung der Blutzucker diese Weise zwischen vier und 10 mal am Tag. Diese Messwerte sind entscheidend für Menschen mit diabetes verwalten Sie Ihre Blutzucker—hält es aus immer zu niedrig, was dazu führen kann, plötzliche Krampfanfälle und Bewusstlosigkeit, sowie aus immer zu hoch, die kann dazu führen, Verlust der Sehkraft und Nerven-Schäden und können auch im Laufe der Zeit, führen zu Amputationen.
Stattdessen Peralta kontinuierlichen Glukose-monitor gab genaue Blutzucker-Messwerte alle fünf Minuten. Das ist 288 Messwerte pro Tag oder ungefähr 278 Lesungen als auch die gewissenhafteste Patienten die altmodische Art und Weise.
„Wenn ich hatte zu tun, die altmodische finger-prick-test, ich war nur dabei, dass, kurz bevor ich aß, so konnte ich sehen, wie viel (insulin), sollte ich eigentlich nehmen,“ Peralta sagte. (Menschen mit Typ-1-diabetes nehmen täglich mehrere Aufnahmen von insulin, um Ihren Blutzuckerspiegel im normalen Bereich, weil Ihre Körper produzieren stoppen die natürlich vorkommendes Hormon.)
„Ich wusste gar nicht, dass ich hatte eher schweren (Blutzucker) – peaks und Täler zwischen meinen Mahlzeiten,“ Peralta sagte.
Strengere Kontrolle des Blutzuckers kann das Risiko von Herzerkrankungen, Nierenversagen und Nervenschäden. Für Peralta, es bot auch den Frieden des Geistes.
Der monitor ertönt ein alarm, wenn sein Blutzucker gefährlich niedrig; Peralta sagte, seine Kollegen haben angefangen, ihn zuckerhaltigen snacks, wenn Sie den alarm hören, ihm zu helfen, heben den Blutzucker wieder normal. Wenn er zieht mit seiner Familie auf Reisen—eine Lieblingsbeschäftigung—er hat nicht mehr sorgen zu machen über die Möglichkeit des übergangs aus während der Fahrt.
„Es ist sogar noch synchronisiert mit meinem Auto, so kann ich nur sagen,“ Siri, was ist mein Blutzucker?‘ Und es wird kommen über die Auto-stereo-system,“ Peralta sagte. „Ich bin sicher, für meine Familie.“
Wenn Häufig chronische Erkrankungen wie diabetes gut kontrolliert, es verhindert die Verschlechterung der Krankheit und spart damit Kosten für das Gesundheitssystem und die Patienten.
Aber Peralta sagte, seine Bemühungen um die Nutzung dieses neuen Tools konsequent zum verwalten seines diabetes wurden vereitelt durch die Versicherung Probleme, das fing vor etwa einem Jahr.
Die neueste Dexcom kontinuierlichen Glukose-monitor hat drei Teile: einen sensor zur Messung des Blutzuckerspiegels, einen Sender, sendet der sensor die Messwerte und einen Empfänger zeigt, dass die Messwerte auf einem Bildschirm.
Für jedes dieser Teile, Peralta muss „Vorherige Genehmigung“—ein Anspruch, der seinem Arzt die Genehmigung von seiner Krankenkasse vor der Verschreibung des Gerätes.
Die Dexcom-sensoren dauert etwa 10 Tage, und Peralta Versicherung erlaubt ihm, um zu kaufen, eine drei-Monats-Vorrat in einer Zeit. Er hat aber auch, nach vorheriger Autorisierung für jede Lieferung, was bedeutet, alle drei Monate seinen Arzt muss bestätigen Sie erneut mit seiner Versicherung, dass die sensoren, die medizinisch notwendig sind. Das gleiche gilt für das Gerät die Sender—, die letzten ca. sechs Monate.
„Ich habe springen durch Reifen, und Sie haben zu springen durch Reifen zu Holen Sie sich Informationen von meiner Versicherung zu bekommen Autorisierung“ Peralta sagte, in der frustration, fügte hinzu, dass „für die letzten Jahre, im Grunde jedes mal gibt es etwas, das schief gegangen ist.“
„Vor Berechtigungen vorhanden sind, die den Schutz des Patienten, um Sicherheit zu verbessern und um zu versuchen, um sicherzustellen, dass die Pflege, die Sie erhalten, ist so sicher wie möglich und so erschwinglich wie möglich“, sagte Kate Berry, der die Handelsgruppe Amerikas Health Insurance Programme.
Aber Ric Peralta, der Anforderung ist eine Last.
Die jüngsten snafu geschah im März. Peralta, bestellte eine neue Energieversorgung der sensoren, die direkt von Dexcom, aber sagte, das Unternehmen einen Antrag zur Genehmigung eines neuen Senders als gut. Und weil seine Versicherung genehmigt die sensoren und Sender auf verschiedene Autorisierungs-timelines, die ganze Forderung wurde verweigert. Peralta schätzt er verbrachte vier Stunden am Telefon mit Dexcom und seine Versicherer in den nächsten Monat und eine Hälfte zu Sortieren Sie alle aus. Während dieser Zeit hatte er wieder auf finger-stick-tests.
„Es ist zum Verrücktwerden,“ Peralta sagte. „Wenn ich nicht meine richtige management dieser Krankheit, ich werde sterben daran. Und Sie machen es so schwer wie möglich.“
Vorherige Berechtigungen haben sich zu einem wichtigen Anliegen der ärzte über die US-amerikanische health care system, was durch eine Dezember-Umfrage von der American Medical Association.
Von den 1.000 Befragten Mediziner, 91% sagten, dass Vorherige Genehmigungen „haben einen negativen Einfluss auf den Patienten-klinische Ergebnisse“; 75% sagten, dass die Anforderungen „zumindest manchmal führen den Patienten zum verlassen eines empfohlenen Verlauf der Behandlung“; und 28% sagten, dass die vor-Autorisierungs-Prozess „führte zu schwerwiegenden oder lebensbedrohlichen Ereignisse“ für Ihre Patienten.
„In meiner Praxis haben wir fünf einzelne ärzte, und wir stellten fünf Vollzeit-Mitarbeiter, deren primäre Aufgabe ist die Einholung der vorherigen Genehmigung und der Umgang mit Versicherungen,“ sagte Dr. Bruce Scott, ein HNO-Arzt aus Kentucky und Sprecher der AMA Haus der Delegierten.
„Vor der Genehmigung ist eine Belastung auf Anbieter und lenkt wertvolle Ressourcen“, sagte Scott. „Das ist ein problem.“
Die AMA hat auch erstellt eine website, Kataloge, Geschichten von Patienten und Anbietern, die sagen, Sie haben gekämpft, um den Zugang zu wichtigen medizinischen Produkten und Verfahren, weil der Probleme mit dem erhalten der vorherigen Genehmigung von Versicherungen—alles aus Schmerzmittel für Krebs-Patienten zum Röntgen in die NOTAUFNAHME. Scott sagte der AMA nicht erwarten, dass Versicherer vollständig tun, Weg mit den Anforderungen für Genehmigung haben, „aber wir glauben, dass es sollte fokussiert werden, und es sollte besser geplant werden.“
Die American Association of Clinical Endokrinologen—eine Organisation von ärzten, deren Spezialität wird oft in Verbindung mit diabetes-Behandlung—geht weiter.
„Wir glauben, dass die ärzte, die Spezialisten in endokrine Erkrankung, sollten Sie nicht werden benötigt, um das ausfüllen vor-Berechtigungen für endokrine Therapien,“ sagte Dr. Scott Isaacs, ein Endokrinologe aus Atlanta und Mitglied des board of directors von AACE.
„Es ist eine große Belastung für die Patienten versuchen, dieses zu erhalten aussortiert. Manchmal ist es die Bürokratie; manchmal ist es eine wahre Verleugnung,“ Isaacs sagte. „Es ist eine große Belastung für die ärzte, und die ärzte ärgern sich.“
Berry, der America ‚ s Health Insurance Programme, erkennt an, es gibt Raum für Verbesserungen in der vor-Autorisierung. In der Tat, im Januar 2018, der AMA und des AHIP unterzeichnet ein Konsensus-statement identifizieren fünf Bereiche für Verbesserungen. Es war unterzeichnet von der American Hospital Association, der American Pharmacists Association, die Blue Cross Blue Shield Association und der Medical Group Management Association.
Für Ric Peralta, der ultimative Last zu bekommen, alle diese Verschreibungen gefüllt, fällt auf ihn und andere Patienten wie ihn.
Nach seiner neuesten mix-up mit dem sensoren-im März entdeckte er den Akku seines Senders gestorben war.
Peralta aus anderen frustriert Aufruf von Dexcom, und haben vor kurzem eine Kostenlose Sender, um ihn zurück auf das system, während seine formale Ordnung geht durch den Freigabe-Prozess.
„Ich bin ziemlich nervös, was passieren wird, wieder in zwei Monaten, wenn ich bin benötigen, rufen Sie die Bestellungen wieder“ Peralta sagte.
